Surmonter l'incontinence post-accouchement : solutions et stratégies efficaces pour les femmes actives
En tant que femme active et informée, vous comprenez que la grossesse et l'accouchement ont un impact significatif sur votre corps, notamment au niveau des muscles abdominaux et du plancher pelvien. Après avoir suivi attentivement les conseils postnataux pour reprendre vos activités de manière progressive, vous avez repris le sport quelques semaines après la naissance de votre bébé. Cependant, vous êtes désormais confrontée à des fuites urinaires lors d'efforts physiques, une situation frustrante et embarrassante qui peut perturber votre quotidien.
Les fuites urinaires après l'accouchement sont courantes, touchant environ une femme sur trois dans les trois premiers mois suivant la naissance. Plusieurs facteurs contribuent à ce problème, comme le stress sur les muscles du plancher pelvien pendant la grossesse et l'accouchement, le nombre de fois où une femme a été enceinte, et si elle avait déjà des fuites urinaires avant d'être enceinte.
L'incontinence urinaire à l'effort est la forme la plus courante d'incontinence après l'accouchement. Elle se manifeste lors d'activités telles que le soulèvement d'objets lourds, la course, les éternuements, la toux ou le rire. Même si vous êtes active et bien entraînée, cela peut encore vous affecter.
Les ''fameux'' exercices de Kegel sont souvent recommandés pour renforcer les muscles du périnée. Mais encore faut-il les faire correctement!
Une étude a révélé qu'un grand nombre de femmes ne les exécutent pas correctement. Et attention, ils ne règlent pas tous les problèmes comme par magie. Une mauvaise gestion de la rééducation du plancher pelvien peut également entraîner des conséquences telles que des douleurs au bas du dos, des descentes d'organes et une augmentation des fuites urinaires.
Pour trouver une solution efficace, il est important d'en parler à votre médecin ou gynécologique et/ou de consulter un professionnel de la physiothérapie avec une expertise en rééducation pelvipérinéale. Cela vous permettra de bénéficier d'une évaluation précise de vos problèmes de fuites urinaires et de plancher pelvien.
Votre physiothérapeute pourra ainsi adapter un plan de traitement à vos besoins spécifiques. En plus des exercices de renforcement, votre physiothérapeute utilisera différentes techniques pour améliorer la coordination musculaire et réduire les tensions musculaires.
Par exemple, elle peut utiliser le biofeedback lors de la consultation pour vous aider à visualiser et à améliorer la manière dont vous contractez les muscles du plancher pelvien. Vous recevrez un retour en temps réel sur la qualité de vos contractions, ce qui vous permettra de mieux comprendre le processus de rééducation. Votre physiothérapeute sera présente pour vous guider et vérifier les compensations par d'autres muscles comme les fessiers ou les abdominaux.
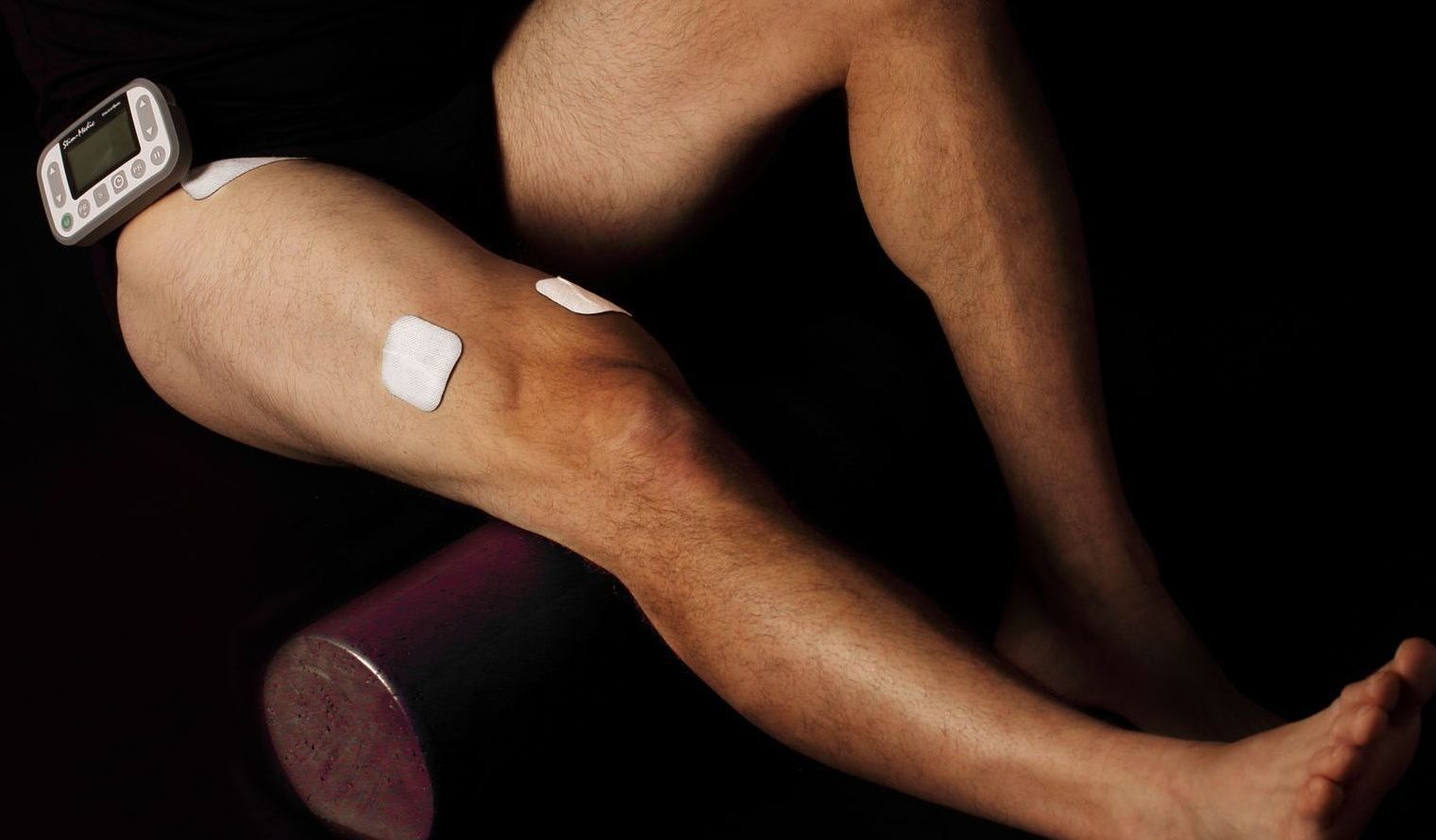
Si vous avez du mal à faire les exercices à la maison, si votre physiothérapeute remarque que vous utilisez d'autres muscles pour compenser ou si vous ne voyez pas d'amélioration, une solution complémentaire pourrait vous être proposée : l'électrothérapie. Cette approche, qui peut inclure l'utilisation d'un dispositif portable pour la stimulation des muscles du plancher pelvien, envoie un courant électrique doux pour faciliter une contraction musculaire correcte et plus efficace.
En l'utilisant à la maison pendant vos exercices, vous comprendrez mieux comment contracter vos muscles, vous aurez une contraction plus efficace et il pourra être ajusté au fur et à mesure de votre progression. La neurostimulation musculaire électrique est d'ailleurs recommandée dans plusieurs études scientifiques pour les femmes qui ont de la difficulté à bien contracter leur plancher pelvien, et ce, en complément à la rééducation pelvipérinéale. Elle peut améliorer la qualité de vie à court et à long terme chez les femmes qui ont des fuites urinaires. (Han et col., 2021)
Il est donc important de noter que l'électrothérapie à domicile ne remplace pas la rééducation pelvipérinéale professionnelle, mais la complète. Il est aussi important d'être bien formée pour son utilisation à la maison.
C'est ici que SET intervient afin de vous soutenir pour maximiser vos résultats. En travaillant en étroite collaboration avec votre physiothérapeute et en vous offrant une formation sur l'utilisation de l'électrothérapie à domicile en fonction des objectifs de votre physiothérapeute, vous pouvez optimiser les résultats de votre rééducation à domicile. Cela vous permettra ainsi d'améliorer votre qualité de vie et de réduire les incidents de fuites urinaires lors de vos activités sportives et quotidiennes.
Cliquez ici pour en savoir plus sur nos solutions de santé périnéale et pelvienne.
Références:
Prendre soin de soi les semaines suivant l'accouchement (chumontreal.qc.ca)
Thom, D.H., Rortveit, G., Prevalence of postpartum urinary incontinence: a systematic review, Acta Obstetricia et Gynecologica, 2010, 89, pages 1511–1522.
Fantl, J.A., Wyman, J.F, Assessment of Kegel pelvic muscle exercise performance after brief verbal instruction, American Journal of Obstetrics and Gynecology, août 1991, volume 165, issue 2, pages 322-329.
Morrow L. and al., Management or urinary incontinence in primary care: A national clinic guideline, Scottish Intercollegiate Guidelines Network, décembre 2014: 1-79.
Xu, H., Haiyue, S., Chen, J., & Wu, Y. (2022). Efficacy and safety of electrical stimulation for stress urinary incontinence in women : A systematic review and meta-analysis. International Urogynecology Journal, 33(4), 789‑799. https://doi.org/10.1007/s00192-021-04928-2
Connectez avec nous sur les médias sociaux