By H%C3%A9l%C3%A8ne Lamoureux
•
October 21, 2025
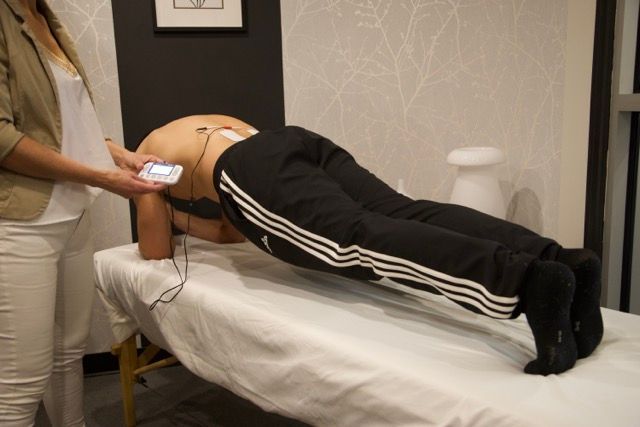
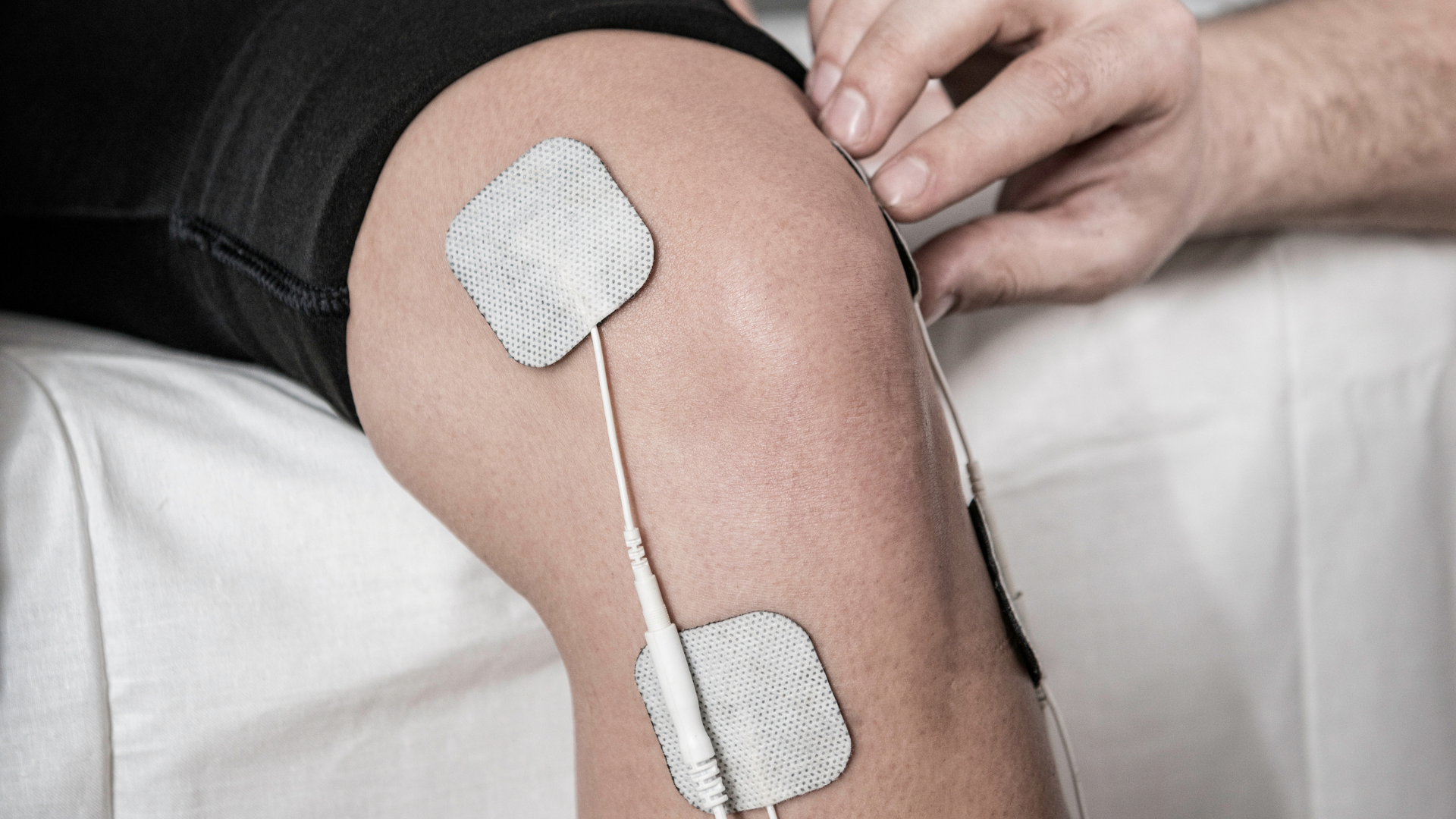
L’ergothérapie occupe une place essentielle dans la réadaptation des personnes vivant avec une blessure, une douleur chronique ou une limitation fonctionnelle. Son objectif dépasse la simple réadaptation de la capacité physique : il s’agit de permettre à la personne de reprendre un rôle actif et satisfaisant dans ses activités quotidiennes, domestiques, sociales et professionnelles. Pour y parvenir, l’ergothérapeute s’appuie sur une approche globale qui considère à la fois les dimensions physiques, cognitives et affectives de la santé (OEQ, 2024). Les recherches récentes soulignent l’importance de cette vision biopsychosociale de la douleur. Lagueux et al. (2018) ont montré que l’ergothérapie se distingue par son ancrage occupationnel, orienté vers l’engagement et la participation plutôt que la simple réduction des symptômes. Plus récemment, Bouchard et al. (2025) ont démontré que les ergothérapeutes contribuent activement au développement des compétences d’autogestion chez les personnes vivant avec de la douleur chronique, en les aidant à expérimenter, à se réguler et à intégrer des stratégies concrètes dans leur routine. Dans ce contexte, l’électrothérapie émerge comme un outil complémentaire intéressant. Bien qu’elle soit historiquement plus associée à la physiothérapie, son intégration progressive dans la pratique en ergothérapie permet de soutenir la gestion de la douleur, de favoriser la mobilisation et d’encourager l’autonomie du client. L’ergothérapie : Une approche centrée sur la globalité du client La pratique ergothérapique repose sur une compréhension intégrative de la santé et du fonctionnement humain. Les travaux de Lagueux et al. (2023) démontrent que les ergothérapeutes québécois adoptent une approche centrée sur l’occupation, combinant l’éducation, la réadaptation au travail, la conservation de l’énergie et la modification des activités pour soutenir la participation. Cette diversité d’interventions illustre la capacité d’adaptation de la profession face à la complexité de la douleur chronique. Ainsi, lorsqu’un ergothérapeute accompagne une personne blessée, il s’intéresse autant à l’impact physique qu’aux répercussions sur le moral, la motivation et la participation sociale. L’évaluation comprend souvent des éléments liés à la gestion du temps, à l’équilibre entre les rôles de vie, à la tolérance à l’effort et à la perception de la douleur. Cette vision holistique facilite l’intégration de moyens complémentaires, comme l’électrothérapie, dans la démarche de réadaptation. On vous explique ! L’électrothérapie au service de la mobilisation et de la reprise d’activité L’électrothérapie désigne l’utilisation de courants électriques à des fins thérapeutiques. La modalité la plus fréquemment utilisée est le TENS (stimulation électrique transcutanée). Cette modalité a pour principal objectif de réduire la douleur (Johnson et al., 2022). En effet, les données suggèrent que ses effets analgésiques à court terme sont comparables ou même supérieurs à ceux obtenus avec la médication de première intention (Arnold, 2020). En ergothérapie, l’électrothérapie peut être utilisée comme moyen de soutien à la mobilisation ou à la reprise d’activités fonctionnelles. Par exemple, elle peut aider un client à diminuer la douleur associée à un mouvement douloureux, à maintenir une posture de travail ou à réaliser un exercice sans dépasser ses limites. En diminuant la douleur, le TENS facilite la participation active et contribue à maintenir le niveau d’activité nécessaire à la progression des activités prescrites par l’ergothérapeute (Dailey et al., 2020). Cette modalité prend tout son sens lorsqu’elle est enseignée au client comme outil d’autogestion. En apprenant à l’utiliser de manière sécuritaire et adaptée, la personne devient plus autonome. Elle peut l’utiliser à domicile, ce qui aide à conserver les gains réalisés et à éviter les régressions liées à la douleur ou à l’inactivité. L’autonomie comme cible thérapeutique L’autonomie du client demeure au cœur de la pratique ergothérapique. Selon Bouchard et al. (2025), les ergothérapeutes favorisent l’autogestion de la douleur à travers des interventions expérientielles visant trois compétences clés : comprendre sa condition, utiliser efficacement les stratégies d’autogestion et se réguler pour maintenir la participation aux activités. L’électrothérapie fonctionnelle s’inscrit dans cette logique. Lorsqu’elle est bien encadrée, elle devient un prolongement du plan de traitement du professionnel de la santé. Elle encourage la personne à expérimenter, à observer ses réactions et à ajuster son utilisation en fonction de ses besoins. Cette responsabilisation favorise un meilleur engagement dans le processus thérapeutique et contribue à renforcer la confiance envers ses propres capacités. De plus, l’apprentissage de l’autogestion de la douleur à l’aide d’un outil concret comme le TENS peut avoir un effet positif sur la motivation. Le client se sent acteur de son mieux-être plutôt que spectateur de ses symptômes. Cette approche renforce la cohérence entre les différents aspects du traitement : exercices fonctionnels, gestion de l’énergie, stratégies cognitives et retour progressif aux activités significatives. La gestion de l’énergie : un pilier en ergothérapie La gestion de l’énergie permet de prévenir la fatigue, d’éviter les cycles de surmenage et de maintenir une participation constante. Lagueux et al. (2023) ont montré que la conservation d’énergie et l’hygiène posturale font partie des interventions les plus fréquemment utilisées par les ergothérapeutes au Québec. Ces approches favorisent une meilleure planification des activités et une réduction des exacerbations de la douleur. De nombreux clients vivant avec de la douleur ou une fatigue persistante ont tendance à alterner entre des périodes de suractivité et d’évitement. L’ergothérapeute les aide à identifier leurs signaux d’alerte précoces : douleur croissante, baisse de concentration, irritabilité ou fatigue. Cela permet d’ajuster leur rythme avant d’atteindre le seuil de décompensation. Des outils tels que l’échelle de perception de l’effort ou les journaux d’activités sont souvent utilisés pour quantifier et réguler la charge énergétique. Combinée à l’électrothérapie, cette approche permet d’améliorer la tolérance à l’effort. Par exemple, un client peut utiliser la stimulation avant ou après certaines tâches pour diminuer la douleur, ce qui lui permet de maintenir une activité plus constante et équilibrée. Inversement, il peut aussi utiliser la modalité pendant la tâche si celle-ci est associée à de la douleur ou une peur associée au mouvement. La gestion de l’énergie ne vise pas seulement à réduire la fatigue, mais à favoriser la conscience de soi, la planification et la capacité d’adaptation. Elle s’intègre parfaitement dans la philosophie ergothérapique centrée sur l’autonomie et la prévention des rechutes. La collaboration interdisciplinaire au service du client L’intégration de l’électrothérapie et d’autres modalités physiques doit se faire dans le cadre d’une collaboration interdisciplinaire, en cohérence avec le modèle de soins recommandé par l’OEQ et les lignes directrices de l’International Association for Study of Pain (IASP, 2025). Le travail interdisciplinaire favorise la cohérence des interventions et la sécurité du client. L’ergothérapeute peut ainsi s’assurer, en collaboration avec les professionnels de la physiothérapie, que la modalité est utilisée de manière appropriée, sans contre-indication, et qu’elle s’inscrit dans les objectifs globaux du plan de soins. Les rencontres d’équipe et les échanges cliniques permettent d’ajuster les interventions selon les progrès observés et d’harmoniser les messages transmis au client. Cette approche intégrée renforce la qualité du suivi. Elle permet d’éviter la duplication des interventions et d’assurer une continuité entre les aspects physiques, cognitifs et psychosociaux de la réadaptation. En somme, l’interdisciplinarité donne tout son sens à la notion de prise en charge globale. Vers une ergothérapie intégrative et proactive L’électrothérapie enrichit la palette d’outils disponibles de l’ergothérapeute pour soutenir le processus de réadaptation. Lorsqu’elle est utilisée de façon réfléchie, adaptée au profil du client et intégrée dans un plan de traitement collaboratif, elle peut contribuer de manière significative à la diminution de la douleur, à l’amélioration de la mobilité et au renforcement de la confiance en soi. L’approche intégrative qui combine électrothérapie, éducation, autogestion et collaboration interdisciplinaire correspond à la vision actuelle d’une ergothérapie proactive, orientée vers la santé durable et la participation. Elle s’aligne sur les orientations de l’Ordre des ergothérapeutes du Québec, qui promeut des pratiques basées sur les données probantes et centrées sur la personne. Finalement, l’électrothérapie se présente comme un moyen complémentaire pertinent dans une démarche thérapeutique globale. Utilisée judicieusement, elle soutient les principes fondamentaux de la profession : autonomie, occupation, collaboration et renforcement du pouvoir d’agir. *** L’intégration de l’électrothérapie dans la pratique ergothérapique doit s’appuyer sur une collaboration interdisciplinaire étroite, notamment avec les professionnels de la physiothérapie. Conformément aux principes déontologiques de l’Ordre des ergothérapeutes du Québec, l’ergothérapeute agit dans les limites de son champ de compétence et s’assure que l’utilisation de modalités physiques comme le TENS soit cohérente avec le plan de traitement global établi en équipe. Cette concertation favorise la sécurité du client, la complémentarité des interventions et le respect des champs d’exercice de chacun, tout en renforçant la qualité et la continuité des soins offerts.*** Références Arnold, M. J. (2020). Management of Acute Pain from Non–Low Back Musculoskeletal Injuries : Guidelines from AAFP and ACP. American Family Physician, 102(11), 697‑698.  Bouchard, S., Choinière, M., Masse, J., Labourot, J., & Vachon, B. (s. d.). Empowering people living with chronic pain to use self-management strategies in their daily lives : Understanding occupational therapy practices. Disability and Rehabilitation, 0(0), 115. https://doi.org/10.1080/09638288.2025.2540069  Dailey, D. L., Vance, C. G. T., Rakel, B. A., Zimmerman, M. B., Embree, J., Merriwether, E. N., Geasland, K. M., Chimenti, R., Williams, J. M., Golchha, M., Crofford, L. J., & Sluka, K. A. (2020). Transcutaneous Electrical Nerve Stimulation Reduces Movement‐Evoked Pain and Fatigue : A Randomized, Controlled Trial. Arthritis & Rheumatology, 72(5), 824‑836. https://doi.org/10.1002/art.41170  Johnson, M. I., Paley, C. A., Jones, G., Mulvey, M. R., & Wittkopf, P. G. (2022). Efficacy and safety of transcutaneous electrical nerve stimulation (TENS) for acute and chronic pain in adults : A systematic review and meta-analysis of 381 studies (the meta-TENS study). BMJ Open, 12(2), e051073. https://doi.org/10.1136/bmjopen-2021-051073 Lagueux, É., Dépelteau, A., & Masse, J. (2018). Occupational Therapy’s Unique Contribution to Chronic Pain Management : A Scoping Review. Pain Research & Management, 2018, 5378451. https://doi.org/10.1155/2018/5378451 Lagueux, É., Masse, J., Pagé, R., Marin, B., & Tousignant-Laflamme, Y. (2023). Management of Chronic Pain by Occupational Therapist : A Description of Practice Profile. Canadian Journal of Occupational Therapy. Revue Canadienne D’ergotherapie, 90(4), 384394. https://doi.org/10.1177/00084174231162709 Masse, J., Nielsen, S. S., Christensen, J. R., Skou, S. T., Côté, J., Saunders, S., Lagueux, É., Boulanger, A., Perez-Martinez, J., Lussier, M., & Pagé, M. G. (2023). Co-designing a Canadian adaptation of a lifestyle-oriented intervention aimed to improve daily functioning of individuals living with chronic pain : A multi-method study protocol of REVEAL(OT) Canada. Frontiers in Rehabilitation Sciences, 4, 1281680. https://doi.org/10.3389/fresc.2023.1281680 Qu’est-ce que l’ergothérapie? (s. d.). Ordre des ergothérapeutes du Québec. Consulté 21 octobre 2025, à l’adresse https://www.oeq.org/m-informer/qu-est-ce-que-l-ergotherapie.html Pain Treatment Services. (s. d.). International Association for the Study of Pain (IASP). Consulté 21 octobre 2025, à l’adresse https://www.iasp-pain.org/resources/guidelines/pain-treatment-services/